L’essentiel à retenir : la douleur fessière ne signale pas toujours une sciatique lombaire, mais parfois un syndrome du fessier profond dû à une compression musculaire locale. Identifier cette origine est capital pour cibler le relâchement musculaire et éviter des traitements du dos inutiles. Cette pathologie méconnue, représentant 6 à 8 % des cas, se reconnaît à une douleur insupportable après 20 minutes en position assise.
Vous pensez souffrir d’une sciatique classique, mais la douleur persiste malgré les soins du dos ? Le coupable se cache souvent ailleurs. Le syndrome fessier profond, une compression nerveuse locale méconnue, imite les symptômes lombaires à la perfection. Voici comment différencier ces deux pathologies pour enfin cibler le bon traitement.
- Douleur fessière : le vrai du faux entre sciatique et syndrome profond
- Les signes qui ne trompent pas : reconnaître les symptômes spécifiques
- Les véritables causes derrière la compression du nerf
- Le plan d’action : du diagnostic aux solutions durables
Douleur fessière : le vrai du faux entre sciatique et syndrome profond
Cette douleur lancinante dans la fesse, vous l’appelez « sciatique » ? Il est temps de remettre les pendules à l’heure, car le vrai coupable est souvent ailleurs.
Qu’est-ce que le syndrome du fessier profond ?
Le syndrome du fessier profond (ou Deep Gluteal Syndrome) est un piégeage du nerf sciatique dans l’espace sous-fessier. C’est une pathologie non-discogène, sans aucun lien avec un disque vertébral.
L’appellation « syndrome du piriforme » est aujourd’hui jugée réductrice. Le muscle piriforme n’est qu’une cause possible parmi d’autres structures compressives de la zone.
Cette compression locale crée des sensations douloureuses dans une fesse qui semble s’affaiblir. C’est un problème purement fessier, distinct des soucis lombaires.
La sciatique classique : une origine purement lombaire
La sciatique « vraie » naît d’une compression des racines nerveuses lombaires, souvent par hernie discale. L’origine du problème est exclusivement vertébrale.
Bien que rare (6 à 8 % des cas), le DGS est souvent méconnu et sous-estimé. Le différencier est vital pour adapter le traitement.
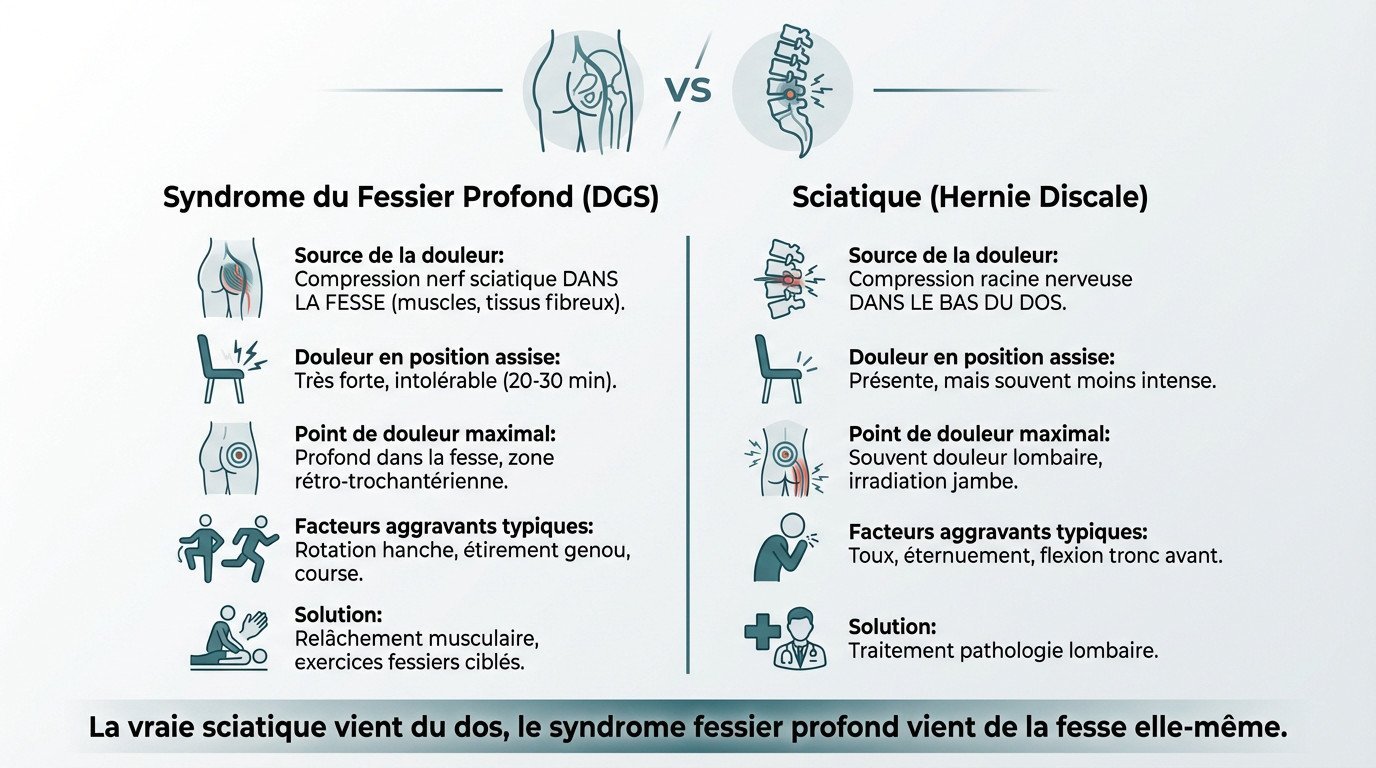
Tableau comparatif pour ne plus jamais confondre
Voici un comparatif pour visualiser les différences et s’auto-évaluer.
La clé est simple : la vraie sciatique vient du dos, le syndrome fessier profond vient de la fesse elle-même.
| Critère | Syndrome du Fessier Profond (DGS) | Sciatique par Hernie Discale |
|---|---|---|
| Source de la douleur | Compression du nerf sciatique dans la fesse | Compression radiculaire lombaire |
| Douleur en position assise | Très forte, intolérable après 20 min | Moins intense que pour le DGS |
| Point de douleur maximal | Profond dans la fesse | Souvent lombaire + irradiation jambe |
| Facteurs aggravants | Rotation de hanche, étirement, course | Toux, flexion du tronc vers l’avant |
| Solution | Relâchement et exercices ciblés fessiers | Traitement de la pathologie lombaire |
Les signes qui ne trompent pas : reconnaître les symptômes spécifiques
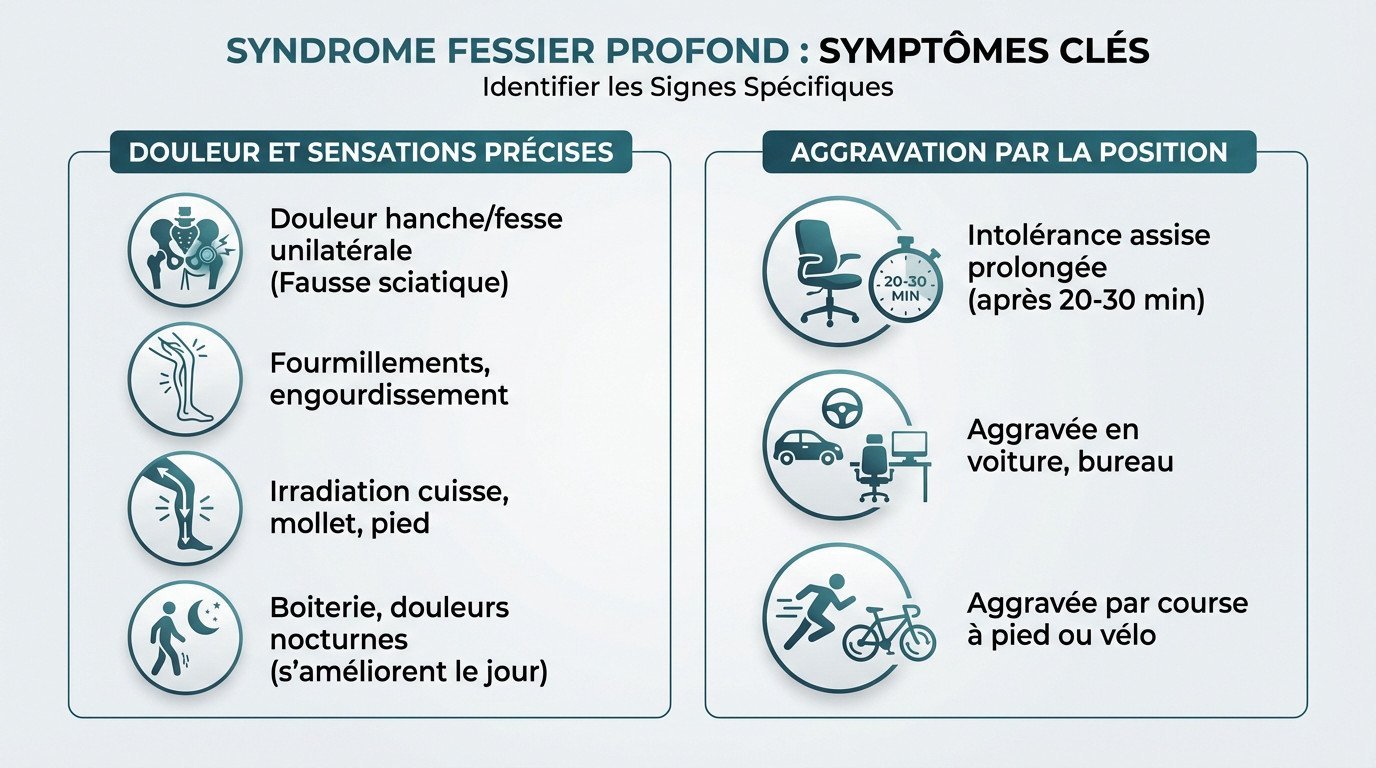
Une douleur localisée et des sensations précises
Le symptôme majeur reste une douleur dans la hanche ou la fesse, souvent unilatérale. On parle fréquemment de « fausse sciatique » car la gêne imite le trajet nerveux sans toucher le dos.
Au-delà de la douleur, le patient ressent des fourmillements, un engourdissement ou une perte de sensibilité notable. Ces sensations désagréables irradient typiquement le long de l’arrière de la cuisse, descendent au mollet et atteignent parfois le pied.
Une boiterie peut apparaître, ainsi que des douleurs nocturnes spécifiques qui, paradoxalement, s’améliorent une fois la journée entamée.
Le test de la chaise : quand s’asseoir devient un calvaire
C’est le signe le plus révélateur : une intolérance à la position assise prolongée. La douleur devient généralement insupportable après seulement 20 à 30 minutes d’immobilité sur une chaise.
Que ce soit au volant, au bureau ou même aux toilettes, la pression directe comprime le muscle (souvent le piriforme) contre le nerf. Cette compression mécanique déclenche immédiatement les symptômes du syndrome fessier profond.
Notez aussi que l’activité physique n’est pas épargnée : la douleur s’aggrave nettement lors de la course à pied ou du vélo.
Voici une vidéo intéressante sur le syndrome du fessier profond:
Les véritables causes derrière la compression du nerf
Au-delà du piriforme : les autres coupables potentiels
On accuse souvent à tort le seul muscle piriforme, mais c’est une vision datée. En ce 9 décembre 2025, les experts s’accordent pour dire que le syndrome fessier profond est un terme parapluie regroupant de multiples scénarios de piégeage.
L’anatomie de cette zone est un véritable champ de mines pour le nerf sciatique, où plusieurs structures peuvent jouer les bourreaux :
- Le complexe musculaire gémellaire-obturateur interne, qui agit comme une pince.
- Les muscles ischio-jambiers, particulièrement à leur insertion haute.
- Des bandes fibreuses qui brident le passage nerveux.
- Des anomalies vasculaires où des vaisseaux sanguins piègent le nerf.
- Plus rarement, des lésions ou des masses occupant l’espace.
Bref, n’importe quel élément de l’espace sous-fessier peut finir par comprimer mécaniquement le nerf sciatique.
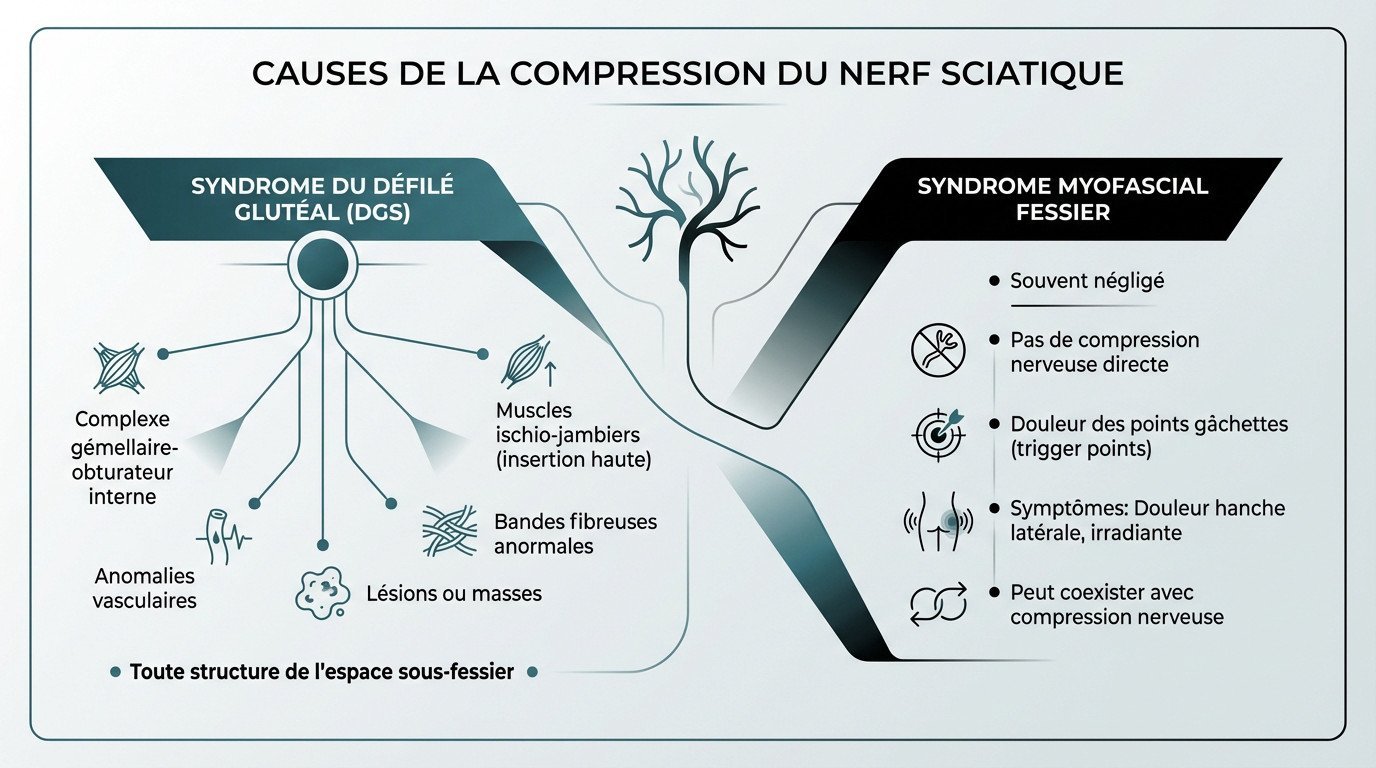
L’angle mort du diagnostic : le syndrome myofascial fessier
Beaucoup passent à côté de cette nuance : le syndrome myofascial des petits et moyens fessiers n’est pas une compression nerveuse. Ici, la douleur vient directement du muscle, générée par des points gâchettes actifs ou latents.
Les symptômes sont trompeurs : une douleur vive sur le côté de la hanche, extrêmement sensible à la pression. Cette douleur référée peut irradier, mimant parfois d’autres pathologies.
Le piège, c’est que ce dysfonctionnement musculaire peut coexister avec une compression nerveuse, rendant le diagnostic particulièrement ardu.
Le plan d’action : du diagnostic aux solutions durables
Le syndrome fessier profond est un diagnostic d’exclusion. Il faut d’abord prouver que le problème ne vient ni du dos, ni de l’articulation sacro-iliaque.
L’identification de cette pathologie repose sur l’examen clinique minutieux et des tests de provocation spécifiques. On utilise notamment les manœuvres de Freiberg, Pace ou Beatty pour tenter de reproduire la douleur fessière, bien que leur précision diagnostique reste variable selon les études scientifiques actuelles.
L’imagerie médicale (IRM, radiographie) sert uniquement à exclure d’autres pathologies, telle qu’une hernie discale, car elle ne visualise pas toujours la cause directe. Une étude détaille les différents tests cliniques utilisés pour affiner cette évaluation complexe.
La priorité immédiate consiste à réduire l’inflammation locale et la compression nerveuse pour apaiser la souffrance du patient.
- Modification de l’activité : il est conseillé de suspendre temporairement les sports déclencheurs comme la course ou le vélo.
- Thérapies manuelles : le massage, la pression locale ou l’usage d’un rouleau en mousse aident à détendre la zone.
- Médicaments : les anti-inflammatoires non stéroïdiens (AINS) offrent un répit ponctuel contre la douleur intense.
- Étirements doux : on étire le muscle piriforme en position assise ou allongée sur le dos pour soulager la tension.
- Injections de corticostéroïdes : une option guidée par un professionnel si la douleur persiste malgré les premiers soins.
L’usage d’un coussin adapté est recommandé pour rendre la position assise prolongée nettement plus supportable.
La vraie solution s’avère durable et exige un renforcement progressif. L’objectif est de stabiliser la hanche et de corriger les déséquilibres musculaires profonds qui causent la compression.
- Exercices d’activation de base : on débute par les Coquilles de palourdes (Clamshells) et la Bouche d’incendie (Fire hydrants).
- Renforcement fondamental : on enchaîne avec les Ponts de fessiers (Glute bridges), exécutés sur deux jambes puis sur une seule.
- Progression vers la charge : on intègre ensuite des mouvements comme les squats, les fentes ou le hip thrust, en veillant à ne pas provoquer de douleur.
Enfin, notez que la chirurgie est très rare et reste réservée aux échecs constatés du traitement conservateur bien mené.
Distinguer le syndrome du fessier profond de la sciatique classique constitue la première étape vers la guérison. Si la douleur persiste en position assise sans origine lombaire, une approche ciblée sur les muscles fessiers s’impose. Un diagnostic précis permet d’orienter le traitement vers le renforcement musculaire, offrant ainsi une solution durable.
FAQ
Le syndrome glutéal profond (ou Deep Gluteal Syndrome) désigne une douleur localisée dans la région fessière causée par une compression du nerf sciatique dans l’espace sous-fessier. Contrairement à la sciatique classique qui trouve son origine dans la colonne vertébrale, cette pathologie est dite non-discogène et résulte du piégeage du nerf par des structures musculaires ou fibreuses, telles que le muscle piriforme ou le complexe obturateur interne.
Les manifestations cliniques incluent principalement une douleur unilatérale dans la fesse ou la hanche, pouvant irradier vers l’arrière de la cuisse sous forme de fourmillements ou d’engourdissements. Un signe distinctif majeur est l’intolérance marquée à la position assise prolongée, la douleur devenant souvent insupportable après 20 à 30 minutes, par exemple en voiture ou sur une chaise de bureau.
Le diagnostic est essentiellement clinique et procède par exclusion, après avoir écarté les pathologies lombaires comme la hernie discale. Le praticien utilise des tests de provocation spécifiques, tels que les manœuvres de Freiberg, de Pace ou de Beatty, qui visent à reproduire la douleur en étirant ou en contractant les muscles profonds de la fesse pour confirmer la compression nerveuse locale.
Le traitement initial vise à calmer l’inflammation par le repos relatif, les étirements doux et les thérapies manuelles. La stratégie à long terme repose sur un programme de rééducation fonctionnelle incluant des exercices de renforcement progressif des fessiers, comme les ponts (bridges) ou les coquilles (clamshells), afin de stabiliser la hanche et de corriger les déséquilibres musculaires.
Ce syndrome peut être déclenché par une sursollicitation musculaire liée à des activités sportives comme la course à pied ou le vélo, entraînant une hypertrophie ou des spasmes du muscle. À l’inverse, une compression prolongée due à une position assise statique, un traumatisme direct sur la fesse ou des anomalies anatomiques peuvent également provoquer l’irritation du nerf sciatique.
La douleur associée au muscle moyen fessier, souvent liée à un syndrome myofascial et des points de tension (trigger points), se localise principalement sur la face latérale de la hanche. Elle peut irradier le long de l’extérieur de la cuisse, mais contrairement à la sciatique ou au syndrome du fessier profond, elle dépasse rarement le genou.